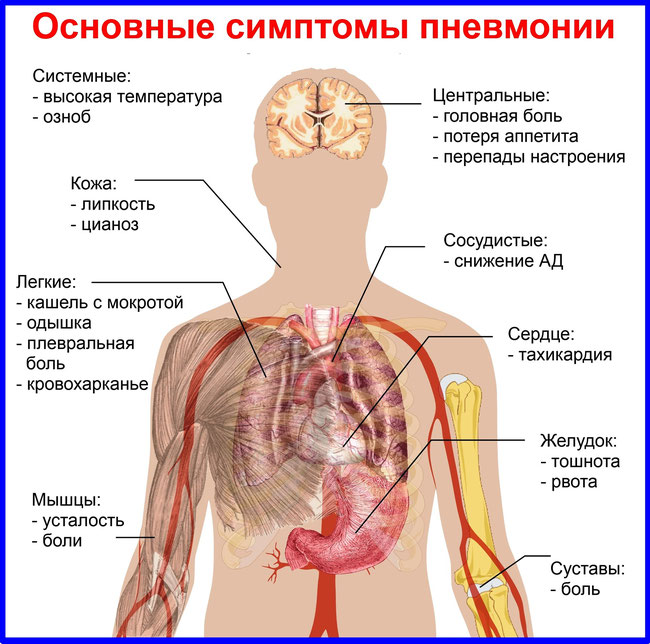
Пневмония — это специфическое инфекционное заболевание легких, первыми симптомами которого (как у взрослых, так и у детей) являются давящая боль в грудной клетке, кашель, температура. Заболевание достаточно опасно — при неправильном лечении могут возникнуть осложнения в виде заболеваний дыхательных путей.
Описание
Пневмония (воспаление легких) — это инфекционное заболевание с поражением дыхательных отделов легких в виде выпота в ткань легких (альвеолярной экссудации). Пневмония очень распространена, встречается у детей и взрослых. Мужчины болеют пневмонией в 3 раза чаще женщин. Возбудители пневмонии: пневмококк, стафилококк, стрептококк, гонококк, микоплазма, хламидии, кишечная палочка, вирусы.
В 85% случаев возбудители попадают в легочную ткань при вдыхании загрязненного воздуха и/или из верхних дыхательных путей. В 15% случаев патогенные микроорганизмы проникают в легкие с током крови, лимфы.
В норме слизистая верхнего дыхательного тракта насыщена слюнным Ig A , протеолитическими ферментами, лизоцимом, которые обеспечивают защиту от патогенной флоры.
Важно! Если микроорганизмы все же проникли сквозь естественный барьер, срабатывают другие механизмы защиты, в частности кашель и клиренс реснитчатого эпителия.
При воздействии неблагоприятных факторов (снижение иммунитета, переохлаждение, гиповитаминоз и пр.) механизмы защиты дыхательных путей ослабевают; патогены проникают в легочную ткань, фиксируются в эпителии мелких бронхов (бронхиол), дыхательных мешочков (альвеол) и, размножаясь, формируют колонии.
В результате борьбы организма с колониями микроорганизмов в альвеолах и бронхиолах скапливается слизь и гной, препятствующие воздухообмену: формируется дыхательная недостаточность, кислородное голодание органов, в частности, сердца и интоксикация организма.
При несвоевременном или недостаточном лечении пневмония приводит к осложнениям: абсцессам легкого, плевриту, лактационному маститу, распространению инфекции (менингиту, гематогенному остеомиелиту, сепсису) и даже к смерти пациента.
Причины
Главная причина — инфицирование легких патогенными микроорганизмами (бактериями, вирусами, хламидиями). Развитию болезни способствуют патологические факторы:
- гипоксия/асфиксия плода при беременности;
- травмы плода при родах;
- врожденные пороки сердца, сердечная недостаточность, миокардит и другие болезни сердца;
- муковисцидоз;
- гиповитаминоз;
- острые инфекции: грипп, ОРВИ, скарлатина;
- стафилококковая инфекция;
- хронические заболевания (в т.ч. инфекции) верхних дыхательных путей и легких (бронхит, фарингит, ларингит, синусит, бронхиальная астма, туберкулез легких);
- рак легких, саркома легких;
- рецидивирующие простудные заболевания, корь, коклюш, токсоплазмоз, цитомегаловирус;
- болезни эндокринной системы (сахарный диабет, гипотиреоз);
- перенесенные хирургические вмешательства;
- обездвиженность пациента, анорексия, деменция, болезнь Альцгеймера;
- ограничение подвижности грудной клетки, например, при болезни Бехтерева;
- ВИЧ-инфекция;
- кандидоз, кишечные инфекции, коли-инфекция; ботулизм, столбняк, инфекционный мононуклеоз, лимфаденит;
- половые инфекции: гонорея, хламидиоз, трихомониаз;
- курение;
- алкоголизм;
- наркомания;
- глистные инвазии;
- чесотка;
- пожилой возраст.
Симптомы
Первые симптомы пневмонии у взрослого человека могут быть неявными. В связи с нынешним образом жизни, заболевший может даже не обратить внимания на проявляющиеся симптомы пневмонии, списывая их на усталость, экологию, стресс.
Но всегда стоит внимательно наблюдать за изменениями в своем организме. Если человек обладает сильным иммунитетом, то воспалительный процесс будет проявлять себя постепенно. Если иммунная система ослаблена, то симптомы становятся более выраженными уже на первой стадии развития болезни.
К первым симптомам, которые могут указать на начинающийся воспалительный процесс в легких, можно отнести:
- резкое повышение температуры тела до 38-39℃;
- кашель со слизисто-гнойной мокротой;
- боль в грудной клетке;
- влажные, крепитирующие хрипы в легких.
Если пневмония протекает атипично, пациенты жалуются на:
- сухой кашель без мокроты;
- головную и мышечные боли;
- першение в горле, проявления ринита;
- слабость и сонливость.
Виды и степени
В зависимости от локализации патологического очага различают следующие виды заболевания:
- Очаговая
Возникает вследствие ОРВИ, спустя примерно неделю. Сопровождается повторным повышением температуры тела, кашлем, одышкой, слабостью. При рентгенографии выявляют очаги инфильтрации до 10 мм в диаметре; легочный рисунок усилен между патологическим очагом и корнем легкого; корень расширен, его структуры плохо просматриваются. - Сегментарная
Характеризуется вовлечением в патологический процесс одного или нескольких сегментов легкого. В 70% случаев возникает у детей 3-7 лет. Больные жалуются на повышение температуры тела до 39℃, слабость, недомогание, затруднения вдоха и выдоха, учащенное дыхание и сердцебиение. При рентгенографии выявляют однородные очаги затемнения треугольной формы с четкими границами; структура корня снижена. - Долевая (лобарная)
Поражает долю легкого с вовлечением плевры. Проявляется острым ознобом, высокой температурой тела (выше 39℃), головной болью, одышкой, болью в грудной клетке на стороне поражения при дыхательных движениях, кашлем с мокротой. При рентгенографии выявляют усиление рисунка легких, отсутствие структуры корня легкого, однородную инфильтрацию (затемнение) в пораженной доле. - Сливная
Характеризуется образованием множественных очагов, образующих большую зону поражения до 10 см в диаметре. В 60% случаев развивается в нижних отделах легких, захватывая один или несколько сегментов легкого. Как правило, встречается после ОРВИ. Заболевание сопровождается повышением температуры тела выше 40℃, ознобом, слабостью, недомоганием, кашлем со слизисто-гнойной мокротой, болью при вдохе и выдохе, одышкой, тахикардией, синюшностью кожных покровов. - Тотальная
Самый тяжелый вид пневмонии, характеризующийся распространением патологического процесса на все легкое. Клиническая картина: боль в области грудины при малейшем движении, повышение температуры тела более 40℃, резкая слабость, потливость, отсутствие аппетита, тошнота, рвота, выраженная дыхательная недостаточность, которая в 20% случаев приводит к смерти.Важно! При рентгенографии выявляют затемнение всего легкого.
- Крупозная
Вызывается пневмококком. Патологический процесс масштабный: поражается доля, легкое или оба легких; течение тяжелое. Проявляется повышением температуры тела более 40℃, резкой одышкой; затем присоединяется кашель с мокротой ржавого цвета, который сопровождается острой болью. Крупозная пневмония в 20% случаев осложняется абсцессом легких и сердечно-легочной недостаточностью. - Двухсторонняя
Поражаются оба легких. Страдают, как правило, нижние доли обоих легких. - Врожденная
Следствие внутриутробного инфицирования цитомегаловирусом, вирусом герпеса или результат попадания околоплодных вод в дыхательные пути ребенка при родах. - Неонатальная
Развивается у ребенка в первые 2 недели после рождения. Клиническая картина: интоксикация, затруднение вдоха и выдоха, снижение двигательной активности, повышение температуры тела до 37-37,5℃, судороги, отказ от груди, срыгивания, частое поверхностное дыхание с «замиранием» дыхания, скудный кашель. При рентгенографии выявляют очаги инфильтрации в легких. - Вирусная
Болезнь вызывают вирусы гриппа, парагриппа, ветряной оспы, кори, цитомегаловирус, Эбштейн-Барр, пр. Вирусная пневмония встречается в 7 раз реже бактериальной пневмонии. Дети страдают вирусной пневмонией в 10 раз чаще взрослых. Следует помнить, что вирусная пневмония практически всегда на 4-5 день болезни перетекает в вирусно-бактериальную пневмонию из-за присоединения бактериальной инфекции.
https://www.youtube.com/watch?v=TaaOdAak7KA
Также пневмонию можно классифицировать по степени тяжести течения болезни:
- Легкая форма — повышение температуры тела до 39℃, легкое недомогание, легкое посинение вокруг рта, слабость, одышка при физической нагрузке. Частота дыхательных движений до 25 в мин.; артериальное давление в норме, незначительный лейкоцитоз крови, газовый состав крови не изменен.
- Средняя форма — сопровождается ухудшением состояния, вялостью, отсутствием аппетита, тошнотой, рвотой, повышением температуры тела до 39-39,5℃, посинением вокруг рта во время напряжения. Частота дыхательных движений до 30 в минуту, тахикардия до 110 уд/мин, снижение артериального давления, выраженный лейкоцитоз крови, компенсированный дыхательный ацидоз крови.
- Тяжелая форма — выраженная легочная, сердечная недостаточность, интоксикация, повышение температуры тела от 40℃ и выше, синюшность кожных покровов, судороги. Частота дыхательных движений более 30 в минуту, тахикардия более 110 уд./мин, признаки нарушения сознания, бред. В крови выраженный лейкоцитоз, нейтрофилез, лейкопения. Сопровождается тяжелыми осложнениями: абсцессом легкого, плевритом, сепсисом; при недостаточном лечении приводит к смерти пациента.
Диагностика
Диагностика пневмонии строится на основе внешнего осмотра, лабораторных и клинико-инструментальных методов.
Способы лабораторной диагностики болезни:
- Биохимические показатели: увеличение с-реактивного белка, повышение функциональных показателей печени (АлАт, АсАт).
- Лейкоцитоз и нейтрофилез (увеличение числа лейкоцитов и нейтрофилов) в клиническом анализе крови.
- Выявление бактерий в мазках, окрашенных по Грамму, и высевание культуры возбудителя на питательной среде.
- Микробиологическое исследование образцов на средах культивирования.
- Серологическая диагностика хламидиоза, микоплазмоза, легионеллеза с использованием ИФА-методов.
- Выявление углекислого газа в артериальной крови.
- Бронхоскопические методы (браш-биопсия, бронхоальвеолярный лаваж) позволяют выявить пациентов с иммунным дефицитом. Они используются для диагностики атипичных бактерий.
Рентгеновская диагностика бронхолегочной патологии:
- Рентгенография органов грудной клетки в боковой и прямой проекциях.
- Компьютерная и магнитно-резонансная томография.
- Ультразвуковое обследование плевральной полости – при подозрении на экссудативный плеврит (воспаление плевры с накоплением жидкости).
https://www.youtube.com/watch?v=MCvf-qaVIXc
Лечение
Пациентов с пневмонией, как правило, госпитализируют в общетерапевтическое отделение или отделение пульмонологии. На период лихорадки и интоксикации назначается постельный режим, обильное теплое питье, высококалорийное, богатое витаминами питание. При выряженных явлениях дыхательной недостаточности больным пневмонией назначают ингаляции кислорода.
Основным в лечении пневмонии является антибактериальная терапия. Назначать антибиотики следует как можно ранее, не дожидаясь определения возбудителя.
Медикаментозное
Сегодня для терапии воспаления легких не используются простые пенициллины и другие подобные препараты, так как существуют более эффективные и безопасные препараты последнего поколения.
Они обладают широким спектром действия, малым количеством противопоказаний, могут использоваться в небольших дозах и практически не оказывают токсического влияния на печень, почки и другие органы.
- Цефалоспорины («Цефтриаксон», «Цефотаксим») — назначается при неосложненных пневмониях, вызванных пневмококками, стрептококками, энтеробактериями. Вещество не воздействует на клебсиеллы и кишечные палочки. Назначается при доказанной чувствительности микроорганизмов к препарату, а также при противопоказаниях к макролидам.
- Макролиды («Азитромицин», «Мидекамицин», «Кларитромицин», «Эритромицин») — назначается в качестве препарата первого ряда при наличии противопоказаний к препаратам пенициллиновой группы. Эффективен при атипичной пневмонии, воспалении легких на фоне ОРЗ. Хорошо воздействует на хламидии, микоплазмы, легионеллы, гемофильную палочку. Хуже воздействует на стафилококки и стрептококки.
- Полусинтетические пенициллины («Амоксиклав», «Флемоклав», «Ампициллин», «Оксациллин») — назначается опытным путем или при доказанной чувствительности микроорганизмов. Применяется при заболеваниях, вызванных гемофильной палочкой, пневмококками, а также при легкой пневмонии вирусно-бактериальной этиологии.
- Карбапенемы («Имипенем», «Меропенем») — воздействуют на бактерии, которые устойчивы к цефалоспориновому ряду. Обладают широким спектром действия, назначается при сложных формах заболевания и сепсисе.
- Фторхинолоны («Спарфлоксацин», «Моксифлоксацин», «Левофлоксацин») — препараты хорошо воздействуют на пневмококки.
- Монобактамы («Азтреонам») — средства, которые по своему действию схожи с пенициллинами и цефалоспоринами. Хорошо воздействуют на грамотрицательные микроорганизмы.
Народные рецепты
Народные методы терапии пневмонии – это никак не основа лечения. Данные способы лечения недуга можно использовать лишь в качестве подспорья основному, медикаментозному курсу.
https://www.youtube.com/watch?v=un-Fn9m-o9U
Народные рецепты не могут остановить или каким-либо образом купировать воспаление легких, но они отлично помогают в борьбе с неприятной симптоматикой патологии и в повышении иммунного тонуса организма заболевшего человека.
Наиболее интересные, эффективные и часто применяемые при пневмонии народные методы лечения:
- Компресс из творога
Взять 100 грамм творога и смешать его с 1 чайной ложкой меда, полученную смесь подогреть и выложить в марлю тонким слоем, затем свернуть ее в несколько слоев. Марлю с укутанной в нее смесью приложить к груди больного, затем надежно закрепить компресс махровым полотенцем через плечо и оставить его на 4-8 часов. - Очищение легких от мокроты медом и орехами
Взять по 50 грамм любых орехов и меда, измельчить и смешать. Полученную смесь необходимо съедать больному в течение одного дня, использовать до полного выздоровления. - Смягчение кашля молоком и инжиром
Подогреть один стакан непастеризованного молока и смешать его с протертым до мелкой стружки инжиром. Полученный раствор необходимо выпивать больному дважды в день после приема пищи. - Паровые ингаляции
Взять 3-4 крупные картофелины и сварить их с кожурой в 2-3 литрах воды, после добавить в воду 10-20 капель эвкалиптового масла. Посадить больного перед данной жидкостью и накройте его махровым полотенцем, он должен вдыхать пары на протяжении 10-20 минут, процедура повторяется ежедневно по 1 разу в день.
Общие рекомендации
Антибиотики относятся к сильнодействующим медицинским препаратам, поэтому требуют соблюдения некоторых условий приема.
- Соблюдать инструкцию и рекомендации врача. Некоторые антибиотики обладают большей эффективностью, если принимаются во время еды, другие нужно пить до или после приема пищи.
- Выдерживать равные промежутки между приемом. Принимать препараты необходимо в одно и то же время суток через равные промежутки.
- Соблюдать рекомендуемую дозировку. Дозировку при приеме антибиотиков нужно соблюдать очень строго, так как превышение может привести к серьезным побочным эффектам, а понижение – к формированию устойчивых к воздействию лекарственных средств штаммов микроорганизмов.
- Не прерывать курс лечения. Для того чтобы терапия дала желаемый эффект, необходима определенная концентрация действующего вещества в крови пациента. Именно поэтому принимать антибиотики следует именно столько, сколько назначил врач. Прерывать курс нельзя даже после наступления облегчения.
- Запивать таблетки только водой. Любые антибиотики рекомендуется запивать исключительно чистой, негазированной водой. Чай, кофе, молоко или кисломолочные продукты для этих целей использовать нельзя.
- Принимать пробиотики. Так как антибиотики уничтожают не только патогенные, но и полезные бактерии. Чтобы избежать проблем с ЖКТ, при приеме подобных препаратов нужно пить пробиотики («Линекс», «Наринэ»), которые восстанавливают естественную микрофлору кишечника.
Кроме этого, чтобы излечиться о пневмонии и полностью восстановить нормальную работу всего организма, следует придерживаться простых советов.
- Исключите переохлаждения организма.
- Систематично проводите закаливания.
- Полностью и своевременно лечите все заболевания дыхательных путей.
- Периодически занимайтесь специальной дыхательной гимнастикой.
- Проводите вакцинации от особо опасных инфекций.
- Снизьте до минимума вдыхание вредных испарений и пыли (используйте респираторы).
- Старайтесь вести нормальный образ жизни: занимайтесь спортом, сбалансировано питайтесь, отдыхайте.